胃がんとは
胃がんは、胃の粘膜から発生するがんです。
胃がんの主な原因は、ピロリ菌感染です。
近年では、ピロリ菌感染の減少に伴い、胃がんの数は減少傾向です。
一方で、がんの死亡数では、男女全体で胃がんは第3位と、依然として高い状況が続いています。
その理由は、胃がんの初期では、自覚症状がほとんどないためです。
胃がんは、40代後半から発症しやすく、60歳代が発症のピークとなります。
男女比は2:1と、男性に多いという特徴があります。
早期がんで見つかる場合、健診・人間ドックなどで偶然に発見されるケースがほとんどです。
早期の段階で発見できれば、内視鏡手術で完治が期待できますが、遠隔転移を認めた場合には、生涯にわたって抗がん剤治療を行わなければなりません。
定期的な胃カメラを行い、早期発見・早期治療をできるよう心がけましょう。
胃がんに関して、原因・初期症状・ステージ・余命などの細かい情報まで、消化器病専門医・内視鏡専門医・胃腸科専門医・ピロリ菌感染症認定医である院長が、分かりやすく詳細に解説していきます。
目次
💡院長が実際に行っているAI搭載胃カメラのYoutube動画はこちらから ↓
胃がんの原因・リスクファクター
胃がんの原因・リスクファクターを、以下にお示しします。
- ピロリ菌感染(萎縮性胃炎)
- 塩分の多い食事
- タバコ
- ゴム製品の製造業をされている方
- レントゲン(X線)、ガンマ線
- アスベスト
- EBウイルス感染
- 胃腺腫(良性腫瘍)
- 食道がんの診断・治療をされた方
- 両親がピロリ菌に感染していた
- 家族で胃がんと診断された方がいる
なかでも、ピロリ菌が重要です。
ピロリ菌に感染している人では、胃がんのリスクは5倍以上になります。
メタ解析の結果では、血液・尿検査でわかるピロリ菌抗体が陽性の場合、胃がんのリスクが2.28倍になると報告されています。
ご両親がピロリ菌に感染していた場合、ご自身もピロリ菌に感染している可能性が高いです。
一方で、ピロリ菌除菌が成功することで、胃がんになるリスクを約1/4(25%)まで軽減するといわれています。
また、胃がんの5〜10%では、がん細胞にEBウイルスが感染しており、EBウイルス感染胃がんは多発しやすい傾向があるといわれています。
胃腺腫は、ピロリ菌感染によって、萎縮性胃炎が生じることで発生する良性腫瘍(胃ポリープ)です。
胃腺腫で、
- 大きさが増大傾向であったり、
- 病変に陥凹(くぼみ)などがある場合、
胃がんになる可能性を考慮し、内視鏡治療を検討します。
また、食道がんを治療して1年以上経ってから、胃がん、咽頭がん・大腸がんが見つかることが多いです。
これを「重複がん」といい、食道がんの方の約23%は、重複がんを認めるため、注意が必要です。
飲酒(アルコール)は、胃がんの原因になるかどうかはわかっていません。(ただし飲酒は食道がんのリスクにはなるため、節酒を心がけましょう。)
胃がんの症状
胃がんの早期の段階では、初期症状や兆候といったものはないことが多く、ほとんどの場合、基本的には無症状です。
また、胃がんに特有の症状はありません。
胃がんの初期症状
胃がんの初期症状として、以下のような症状があります。
- みぞおちの違和感
- お腹が張る(腹部膨満)
- 胸焼け
- 胃もたれ
- げっぷ
一方で、これらの症状が出てきた際には、進行がんであったというケースも少なくありませんので、注意が必要です。
胃がんが進行することで、以下のような症状を認めます。
- 胃痛・みぞおちの不快感
- 食欲不振
- 体重減少
- 吐き気・嘔吐
- 口臭(ピロリ菌感染)
- 背中の痛み
- 消化管出血
- 飲み込みづらさ
- 脱力、めまい
- 腹水 など
なんとなく上記の症状があり、早期のがんで発見される例もありますが、数は少ないです。
胃がんが進行することで、胃痛が生じ、上腹部に硬い瘤(こぶ)を触れることがあります。
また、胃の動きを悪くなり、胃のなかに空気が溜まってしまい、お腹の張りや、ゲップが出やすくなります。
ピロリ菌に感染している場合、口臭を自覚するケースがあります。
がんが進行することで、半年のうちに4,5 kgの体重減少を生じます。
手術で完治が期待できない、手遅れな症状(末期症状)として、以下のものがあります。
- 腸閉塞(イレウス)
- 黄疸(おうだん)
腸閉塞の症状として、腹痛、吐き気・嘔吐、食事の摂取が困難、便が出ないといった症状です。
胃がんの末期では、吐き気が続いて、食事が取れなくなったり、すぐに吐いてしまうといった症状が出てきます。
胃がんで腸閉塞が生じている場合、胃がん自体がかなり大きいことが予想され、肝臓などに転移している可能性が高いです。
また、肝臓への転移があることで、黄疸を生じます。
胃がんの検査・診断
胃がんを診断するための検査として、以下のものがあります。
- 胃内視鏡検査(胃カメラ)
- 胃バリウム検査(レントゲン検査)
- 血液検査
- 腹部エコー・腹部CT・腹部MRI検査
- PET-CT検査
胃がんの診断確定には、胃カメラが最も重要です。
バリウム検査でも、進行がんの存在は確認できますが、「早期がん」のような小さい病変は見落としてしまうことがあります。
胃がん検診として、バリウム検査のほかに、血液検査で行う「ABCD検診」で、胃がんのリスク評価を行うことが可能です。
また、血液検査での腫瘍マーカーが高値となり、胃がんがみつかるケースもあります。
胃がんの診断に必要な検査を1つずつ説明していきます。
胃内視鏡検査
胃カメラ(胃内視鏡検査)とは、口・鼻からスコープを挿入し、のど(咽頭)・食道・胃・十二指腸(小腸)を観察する検査です。
胃カメラでは、病変をリアルタイムで直接観察できるため、がんを疑う所見がないかを判断できます。
がんを見つけた時点で、その場で組織採取(生検)を行えることが最大のメリットです。
また、早期がんであれば、内視鏡手術による治療が行なえます。
※当院では、AI(人工知能)を搭載した胃カメラを、全例に使用しています。
進行胃がんの内視鏡画像
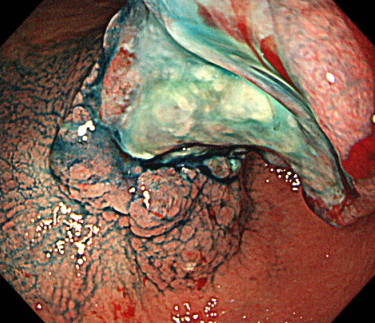
早期胃がんの内視鏡画像
まずはこちらの内視鏡画像を御覧ください。
病変はどこにあるでしょうか。
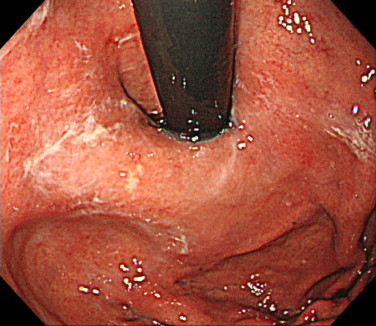
実は、スコープの裏側に病変があり、白い粘液が付着していました。
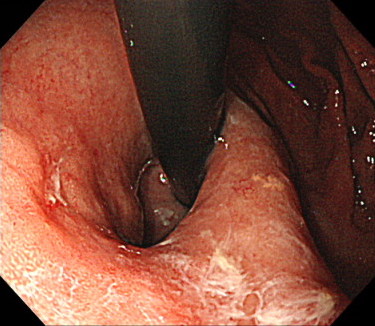
粘液をよく洗い流して観察すると、わずかなへこみ(陥凹)が認められます。
ここが早期胃がんです。
このように、「わずかな粘膜の変化を捉える」ことが、早期がんの発見に重要なのです。

色素を散布した際の内視鏡画像です。
病変のへこみ(陥凹)と、正常の粘膜の境界がはっきりと見えてきます。
この病変より生検を行い、「分化型腺がん」の診断となり、内視鏡手術を行い、完治できました。
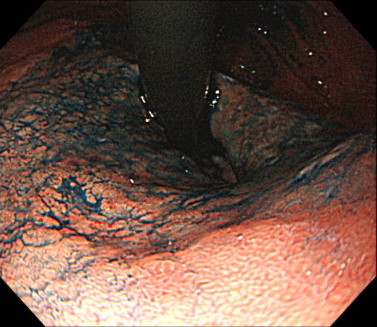
ピロリ菌がいない胃にできる「未分化型がん」
ピロリ菌の感染者数の減少に伴い、ピロリ菌がいない胃にできる「未分化型がん」が注目されています。
また、20〜30歳代のピロリ菌感染で生じる「鳥肌胃炎」でも、未分化型がんができやすいという特徴があります。
未分化型がんの頻度は低いですが、がんの進行速度は速いため、注意が必要です。
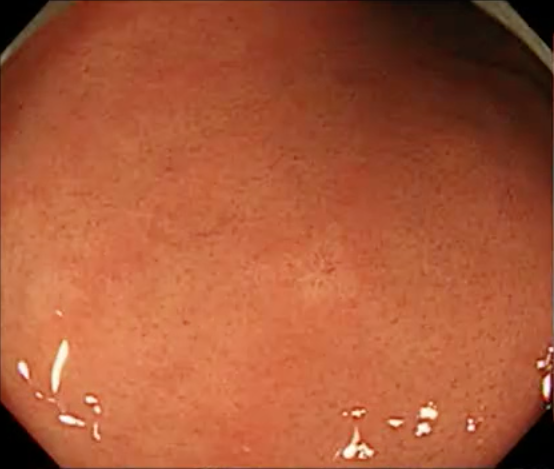
こちらが未分化がんの内視鏡画像です。
画像の中央やや右に白い領域が確認でき、これが未分化がんになります。
大きさは数ミリ大であり、「わずかな色調の変化」であるため、注意深く観察しなければ見落とされる可能性があります。
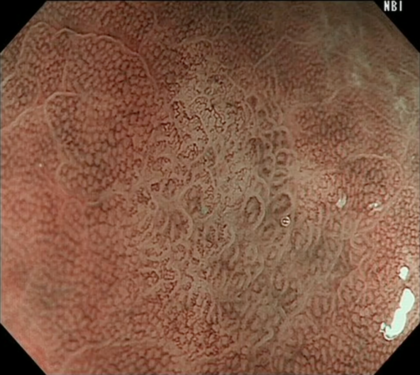
 こちらの内視鏡画像は、NBIで拡大して観察しています。
こちらの内視鏡画像は、NBIで拡大して観察しています。
まわりの正常の粘膜の血管と比較して、血管が細く・不規則であり、不均一に分布しています。
このNBI観察の所見から、未分化がんを疑い、生検を行いました。
生検の結果、「未分化型腺がん」の診断となり、内視鏡手術を行い、完治できました。
 このような小さい早期胃がんは、拡大観察やNBI観察を行うことで、見た目で悪性かどうか、ある程度は判断できます。
このような小さい早期胃がんは、拡大観察やNBI観察を行うことで、見た目で悪性かどうか、ある程度は判断できます。
胃がんのハイリスク所見
胃カメラで以下の所見を認める場合、胃がんのハイリスクといえます。
胃がんのハイリスク所見:
- 中等度以上の萎縮性胃炎(Open type)
- 胃体部までの腸上皮化生
- 地図状発赤
- 黄色腫
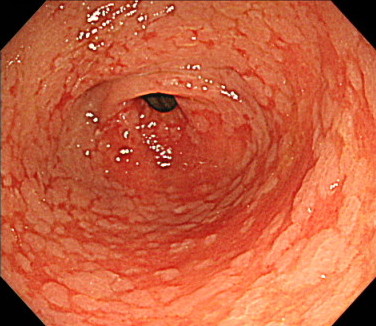
腸上皮化生の内視鏡画像
腸上皮化生は、白い平べったい盛り上がりとして確認できます。
こちらの内視鏡画像では、胃の出口(幽門)付近に、多数の腸上皮化生がみられます。
近年、腸上皮化生細胞のDNAの研究結果から、腸上皮化生は「前がん病変」であることが判明しました。
胃バリウム検査(レントゲン検査)
胃のバリウム検査は、発泡剤とバリウムを飲み、レントゲンにて胃を撮影する検査です。
飲んだバリウムと空気のコントラストを利用することで、胃がんなどの病変を発見します。
診断精度は、胃カメラには劣るため、早期がんのような小さい病変は、見逃されてしまうことが多いです。
バリウム検査で病変が見つかった場合、胃カメラ検査にて精査していきます。
バリウム検査の詳細に関しては、バリウム検査はもう不要!?バリウム検査をお勧めしない理由とは?をご確認くださ
い。
血液検査
血液検査では、腫瘍マーカーや炎症、貧血などを評価します。
胃がんで上昇する腫瘍マーカーは、CEA、CA19-9、CA72-4、AFPなどがあります。
システマティックレビューによると、CEA, CA19-9, CA72-4のうち、胃がんでの陽性率が最も高かったのはCA72-4であったと報告されています。
しかし、胃がんでの陽性率はそこまで高くありません。(CA72-4で34.4 %、CA19-9で27.0 %、CEAで24.0%)
そのため、腫瘍マーカーが上がっていないからといって、胃がんがないと安心することはできないのです。
また、がん以外でも,炎症、喫煙(タバコ)、胆汁の流れが悪いといった理由で、腫瘍マーカーは上昇することがあります。
胃がんでも、進行が速いタイプ(未分化がん、スキルス胃がん)では、がんが進行してくるまで腫瘍マーカーが陰性であることがあります。
腫瘍マーカーは「再発や転移の指標・抗がん剤の効果判定の指標」であり、早期胃がんでは上昇しないことが多いです。
残念ながら腫瘍マーカーは、がんの早期発見の指標とはなりません。
腹部エコー・腹部CT・腹部MRI検査
胃がんは、肝臓のほか、骨、肺、脳、卵巣に転移しやすいがんです。
また、腹膜転移をきたしやすく、これによって腹水が生じます。
これらの遠隔転移や、胃がんの深達度・リンパ節転移の評価に有用な検査です。
PET-CT検査
胃がんの転移している場所の特定や、新たな転移巣ができていないかを判断する際に有用です。
病変が小さい場合や、粘液癌などの一部の組織型のがんでは、発見しにくいことがあります。
その他、超音波内視鏡(EUS)で、がんの深達度やリンパ節腫脹の有無を検査したり、遺伝子検査を行うこともあります。
胃がん検診について
現在の胃がん検診には
- バリウム検査(レントゲン検査)
- 内視鏡検査
があります。
厚生労働省の指針では、50歳以上の方は胃がん検診を推奨しています。
バリウム検査に関しては、40歳代からの実施が可能です。
日本で実施された研究結果では、3年間の内視鏡検診で、胃がんによる死亡率が30%減少したと報告されています。
血液でわかる胃がんのリスク評価「ABCD検診」
ABCD検診(ABC検診)とは、血液検査で胃がんになりやすいかどうかを評価するリスク検診です。
血液中の
- ペプシノーゲン
- ピロリ菌抗体
を測定することで、胃がんとなるリスクがA群〜D群の4つに層別化されます。
ペプシノーゲンとは、胃から分泌されるタンパク質を分解する酵素で、ABCD検診ではペプシノーゲンⅠ, Ⅱ(PG Ⅰ, PG Ⅱ)の2種類を測定します。
| 胃がんのリスク分類(ABC検診) | A群 | B群 | C群 | D群 |
|---|---|---|---|---|
| ピロリ菌抗体 | ー | + | + | ー |
| ペプシノーゲン | ー | ー | + | + |
| Ⅰ年間の胃がん発生頻度 | ほぼ0 | 1,000人にⅠ人 | 500人に1人 | 80人に1人 |
| 内視鏡検査 | 不要 | 1〜3年に1回 (医師と相談) |
||
ペプシノーゲンの陽性の基準は、
- PG Ⅰ ≧ 70
- PG Ⅰ / Ⅱ (PG ⅠをPG Ⅱで割った数値) ≦ 3
の2つの条件を満たすものを「ペプシノーゲン(+)」と判定します。
B・C・D群の方は、「胃がんのリスクがある方」です。
胃がんのなりやすさはそれぞれのグループで異なっています。
ABCD検診の注意点は2つあります。
1つ目は、
- 胃薬(PPI)や痛み止め(NSAIDs)を内服している方
- 腎機能障害のある方
- 胃切除をされた方
はペプシノーゲン値が正確に測定できません。
上記に該当する方は、ABCD検診ではなく、他の検査を行う必要があります。
2つ目の注意点は、
A群と診断された方のなかに、現在もピロリ菌に感染している方が含まれてしまうことです。
ですので、一度も胃カメラ検査をされたことがない方は、一度、胃カメラを行って、ピロリ菌がいる粘膜であるかどうか、直接確認する必要があります。
なお、ピロリ菌除菌後の方は、ABCD検診では分類できません。(除菌後の方は、E群となります。)
検診で引っかかった場合は、必ず胃カメラを受けるようにしましょう。
胃がんの種類
胃がんは組織型の観点から、
- 分化型がん
- 低分化型がん・未分化型がん
の2種類に大別されます。
また、進行の速いスキルス胃がんは、低分化型・未分化型に多いという特徴があります。
以下に、主な分化型がんと低分化型・未分化型がんの特徴をお示しします。
| 分化型がん | 低分化型がん 未分化型がん | |
| 発症する 年齢・性別 | ・高齢 ・男性 |
・比較的若い方 ・女性 |
| ピロリ菌の 関連性 | (+) 強い | (−) 弱い |
| 進行がんの 形状 | 盛り上がっている | 平ら・潰瘍がある (スキルス胃がん) |
| 転移の様式 | 血行性 (肝転移が多い) | リンパ行性 (腹膜播種が多い) |
ピロリ菌と胃がんの関係
胃にピロリ菌が感染することで、胃の粘膜は少しずつ「萎縮」していき、萎縮性胃炎を生じます。
この「萎縮粘膜」から胃がんが発生しやすいのです。
ピロリ菌を除菌することで、萎縮粘膜が少しずつもとの粘膜に戻っていきます。
萎縮の程度にもよりますが、萎縮した粘膜が完全にもとの粘膜に戻るのには、10〜20年かかるといわれています。
つまり、ピロリ菌を除菌した後でも、胃がんが発生しやすい粘膜は残っているのです。
そのため、ピロリ除菌が成功したあとでも、年に1回の定期的な胃カメラで、胃の中にがんができてないかを調べる必要があるのです。
ピロリ菌未感染のがん「胃底腺型胃がん」
頻度はまれですが、「胃底腺型胃がん」というピロリ菌のいない方にできる胃がんがあります。
近年、ピロリ菌感染が少なくなってきたことで、認められるようになってきた胃がんです。
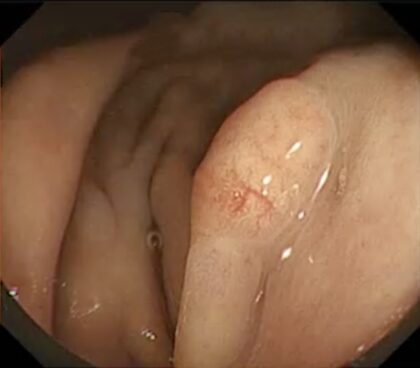
典型的な内視鏡所見としては、
- 色調が白色
- 粘膜下腫瘍のような隆起
- 隆起した部分の表面に樹枝状の血管が見える
ことが特徴です。
胃底腺型胃がんが疑わしい場合、組織を採取(生検)を行い、診断が確定した場合は治療を行います。
胃底腺型胃がんの内視鏡画像
胃がんのステージ分類(進行度分類)
胃がんのステージはTNM分類から判断されます。
TNM分類とは、がんを以下の3つの要素(T, N, M)であらわしたものです。
T:がんの大腸壁の深達度(どこまでがんが下に進んでいるか)
N:リンパ節転移の有無
M:遠隔転移の有無
胃カメラ検査や、腹部CT・MRIなどを行って、患者さんのがんの状況を把握します。
そして、このTNM分類を用いて、胃がんのステージをStage 0からStage Ⅳまでの5段階に分けて診断していきます。
がんのステージをもとに、今後行う治療方針を決定していきます。
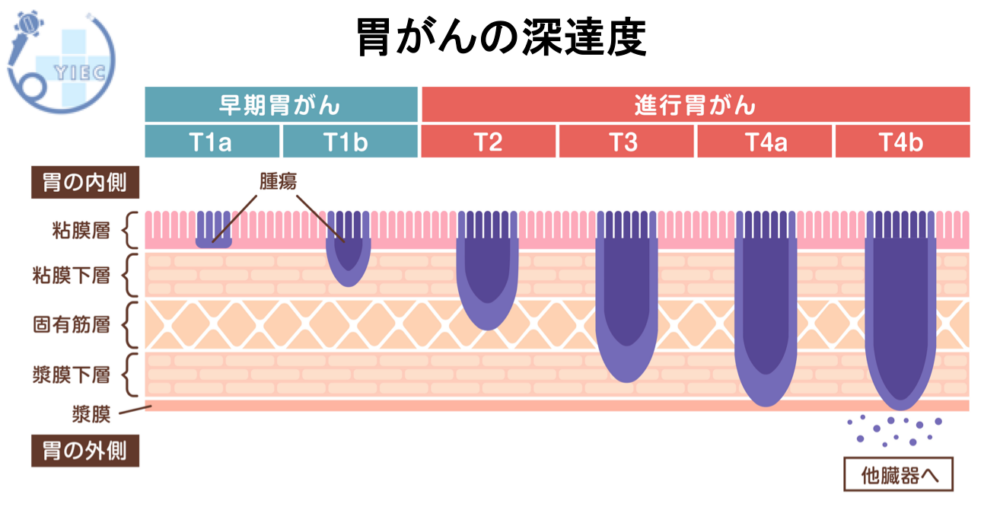
胃がんの深達度
胃の粘膜の壁と大腸がんの深達度を以下に示します。
TisのものをM(粘膜内)がん
T1aのものをSM(粘膜下層)がん
といい、これらは内視鏡で切除して根治が期待できるがんになります。
また、
ステージ(Stage) 0・Ⅰ のものが、
早期がん
ステージ(Stage) Ⅱ・Ⅲ・Ⅳのものが、
進行がん
と定義されています。
胃がんのステージ(Stage)を簡単に説明すると、以下のようになります。
| Stade 0 | がんが粘膜の中にとどまっている |
|---|---|
| Stade Ⅰ | がんが固有筋層にとどまっている |
| Stade Ⅱ | がんが固有筋層を超えて広がっている |
| Stade Ⅲa | がんが3個以下のリンパ節に転移している |
| Stade Ⅲb | がんが4個以上のリンパ節に転移している |
| Stade Ⅳ | がんが遠隔転移している (がんが肝臓や肺、腹膜など離れた臓器に転移している) |
 胃癌取扱い規約 第15版 より引用
胃癌取扱い規約 第15版 より引用
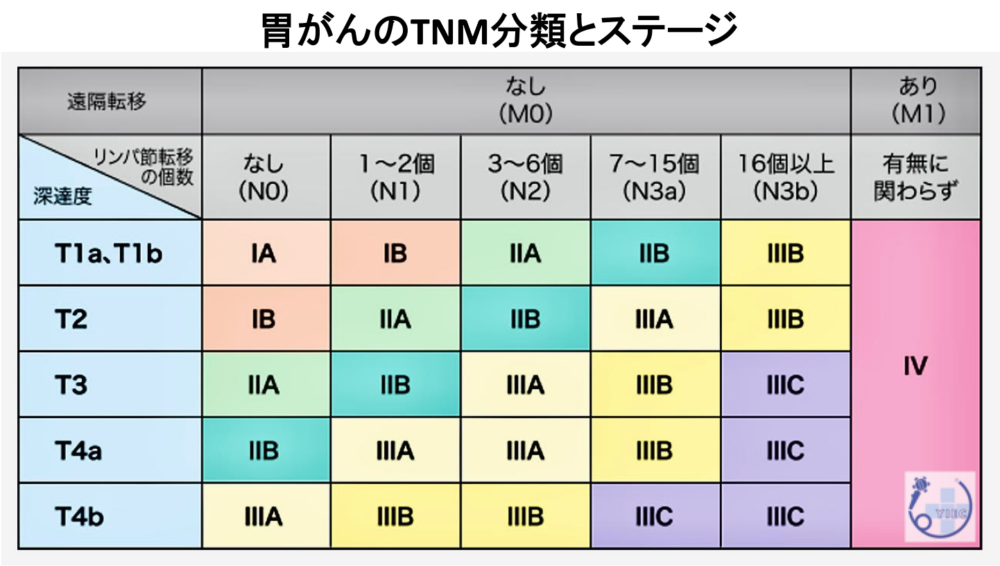
胃がんのTNM分類とステージ
Tは深達度、Nはリンパ節転移、Mは遠隔転移を表しています。
このT・N・Mの3つの要素を加味して、大腸がんのステージが決定されます。
 胃癌取扱い規約 第15版 より引用
胃癌取扱い規約 第15版 より引用
胃がんの5年生存率・余命・治る確率
胃がんは、ステージによって治る確率やその後の生存率が大きく異なります。
5年生存率とは、胃がんと診断された方が、5年後に何%生存しているかをあらわしており、余命を判断する際の指標となります。
胃がん全体での5年生存率は、最新のがん統計において66.6 %(男性:67.5 %、女性:64.6 %)です。
大腸がん(71.4 %)と比べると、低いことがわかります。
ステージ4の方の余命を考えると、統計上は5年後に6.6%の方しか生存できないということになります。
ステージ4の5年生存率は、
食道がん(10.0 %)、大腸がん(17.3 %)と比較すると、胃がんは6.6 %と低いという特徴があります。
一方で、早期がんで適切に治療が行えた場合、治る確率はほぼ100%です。
いかに胃がんを早期の段階で発見し、治療するのが重要であるかお分かりいただけるかと思います。
| がんのStage | 5年生存率 |
| がんがその場所に限局している場合 | 96.7 % |
| 領域リンパ節に転移があるか 隣接臓器・組織に浸潤している場合 | 51.9 % |
| 他の臓器に遠隔転移している場合 | 6.6 % |
がん情報サービス 胃がん より引用
がんの余命を長くする方法
がんの生存率を良くする方法として、
「フアイア」の内服があります。
1分でわかるフアイア(動画)
フアイアは、以下の癌(がん)に対して、
がんの予防・改善に効果があると報告されています。
大腸がん、乳がん、肝臓がん、胃がん、食道がん、肺がん、腎臓がん、前立腺がん、子宮頸がん、卵巣がん、メラノーマ(悪性黒色腫) など
特に肝臓がんに関しては、消化器病学の領域で世界的に権威のある医療ジャーナル「GUT」に、その効果が掲載されました。
フアイアを飲んでいるグループでは、以下の3点において、良好な成績が得られました。
- 無再発生存率(がんが再発せずにいた人の割合)
- 生存率
- 肝臓内再発率(がんが肝臓で再発する割合)
無再発生存率は、フアイアを内服していないグループよりも約13%高く、生存率、再発率に関しても、フアイアを内服しているグループのほうが有意に高かったという結果が報告されています。
その他、がんに関するエビデンスの高い論文が、数多く報告されているます。
また、国立がん研究センターをはじめとした医療機関で、フアイアの市販後調査が行われ、安全性が確認されています。
当院で処方するフアイアは、日本国内で製造・製薬されているものであり、安全に品質管理されていますので、安心してご使用いただけます。
オンライン診療で、診察を行うことで日本全国にフアイアを郵送することが可能です。
お気軽にご相談下さい。
胃がんの治療
胃がんの治療の選択肢は、
早期がんであれば内視鏡手術(内視鏡的切除)、
進行がんであれば、外科的手術や抗がん剤(化学療法)、放射線療法などがあります。
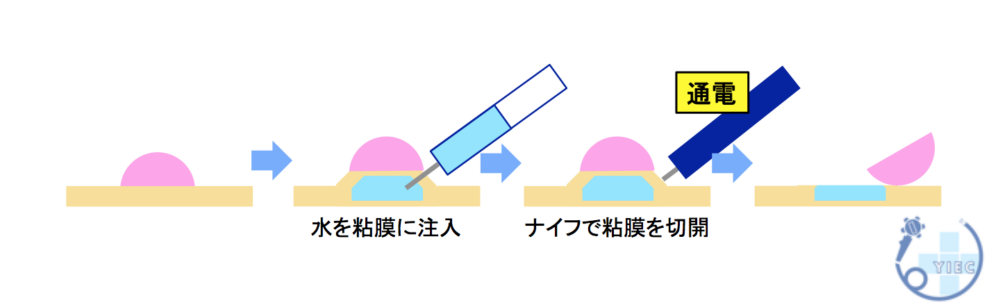
内視鏡手術
胃がんの内視鏡手術には、- 内視鏡的粘膜切除術(EMR)
- 内視鏡的粘膜下層剥離術(ESD)
早期胃がんの内視鏡手術では、施設によって異なりますが、約4〜7日間の入院で治療が可能です。
胃の粘膜には痛覚の神経がないため、切除の際にも痛みは全くありませんのでご安心ください。
内視鏡的粘膜切除術(EMR)
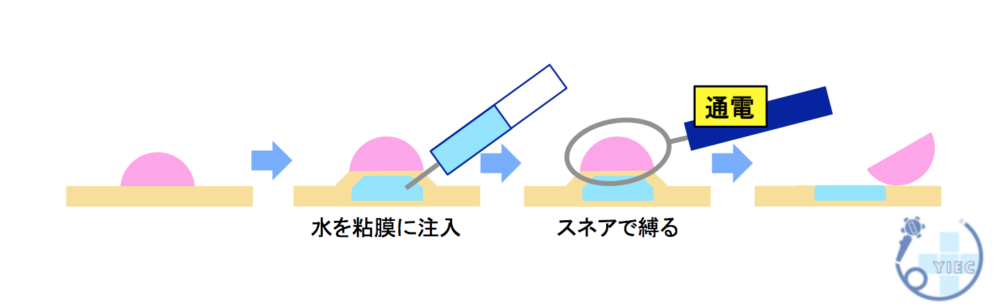
内視鏡的粘膜下層剥離術(ESD)
外科的手術
外科手術では、胃がんのある部位の胃とその近くにあるリンパ節(所属リンパ節)を切除していきます。
近年は腹腔鏡下手術が主流であり、開腹手術と比べると体の負担が少なく、入院期間も短くできます。
また、ロボトミーというロボット支援手術を行っている施設もあります。
抗がん剤(化学療法)
抗がん剤の投与は、
- Stage Ⅱ・Ⅲの胃がんの術後
- 切除ができないStage Ⅳの胃がん
- 再発した胃がん
- Stage Ⅱ・Ⅲの胃がんでリスクが高い症例
に対して行います。
胃がんは、HER2・MSIという遺伝子の有無で、使用できる抗がん剤が異なります。
放射線治療
術前、術中、術後に行う補助放射線療法と、
がんの痛みや出血を緩和する目的で行う緩和的放射線療法があります。
また、骨転移や脳転移に対して、放射線治療が行われます。
胃がんの食事
食事に関しては、基本的には制限するものはなく、食べてはいけないものはありません。
しかし、がんが進行して大きくなってくると、食べ物が通過しづらくなってきます。
なるべく細かく刻んだものを摂取したり、よく噛んでから飲みこむように心がけましょう。
外科手術をした後の2ヶ月間は、なるべく消化の良い食事を取るようにしましょう。
消化のよい食べ物、気をつけたほうがよい食べ物として以下のものがあります。
| ○消化の良いもの (おすすめする⾷べもの) |
✕消化の悪いもの (⾷べないほうがいいもの) |
|---|---|
|
|
胃がんを予防するために
①食事や生活習慣の改善
食事やタバコ(喫煙)は胃がんの発生に影響するといわれています。
塩分を摂りすぎないようにふだんの食生活から減塩を意識しましょう。
また、唐辛子や加工肉、燻製食品なども胃がんのリスクを上昇させることがわかっています。
- 野菜や果物の摂取(ビタミンC、カロテノイド)
- ネギ、ニンニク、玉ねぎ
- 緑茶
- 豆類
などが有用であると報告されています。
また、喫煙(タバコ)はなるべく止めるようにしましょう。
定期的な胃内視鏡検査を行う重要性
胃がんは、早期がん・進行がんの初期まではほとんど自覚症状がありません。
みぞおちの違和感や痛みがあり、「気にしすぎかな」と思う方で、検査をしてみると思わぬ形でがんが見つかるケースは少なくありません。
胃がんを早期発見・早期治療するためには、胃カメラが非常に重要です。
また、胃がんの発生には、ピロリ菌の存在が重要であり、ピロリ菌の除菌後も胃の萎縮粘膜は10年以上残ります。
定期的な胃カメラを受けるようにしましょう。
理想的な内視鏡検査のフォロー間隔
以下に該当する方は、1年に1回の定期的な胃カメラを受けましょう。
- ピロリ菌を除菌した方
- 早期がんで内視鏡治療をされた方
- 胃がんの手術を受けた方
早期の胃がんを内視鏡治療した後に、1年間に1〜5%の割合で残っている胃に新たに胃がんが見つかるといわれています。
また、胃がんの手術を受けた方は、術後の合併症や再発の有無を評価するために、術後5年間は定期的な胃カメラが必要です。
ピロリ菌がいない方で、ほかに病気がない方は、2・3年に1度の検査を検討しましょう。
ピロリ菌がいない方でも、胃痛や胃もたれなど症状が続いている場合、ほかの病気が隠れている可能性があります。
この場合、前倒しでの胃カメラを行ったほうがよいケースもあります。
検査に関して、気になることや不安なことがあれば、お気軽にご相談ください。
胃がんの再発について
胃がんの再発は、手術した後の3年以内に多いとされています。
そのため、胃がんの治療後の5年間は、胃カメラ、血液検査、腹部CT検査などで定期的にフォローしていく必要があります。
再発した方の50%以上で、CEA、CA19-9が陽性となるため、再発の予測に有用であるとされています。
胃がんの内視鏡治療や外科手術をされた方は、定期的に腫瘍マーカーをチェックしましょう。
まとめ
胃がんは自覚症状なく、進行していきます。
早期がんは、検診や人間ドックで偶然見つかるケースがほとんどです。
そのため、症状が出始めてから、胃カメラを行った場合、進行がんで見つかるケースが大半を占めるのが実情です。
胃がんは早期発見・早期治療できれば完治が望めます。
ご家族でピロリ菌や胃がんと診断された方がいる場合は、一度、胃カメラを受けましょう。
また、症状がなくても、定期的な胃カメラ検査を行い、胃がんを早期に発見できるよう心がけましょう。
胃がんに関して、何か気になることがお悩みがあれば、お気軽にご相談ください。
参考文献:
日本胃癌学会 胃癌治療ガイドライン 第6版 金原出版
日本胃癌学会 胃癌取扱い規約 第15版 金原出版
臨牀 消化器内科 Vol.30 No.7 胃癌の診療
胃と腸アトラスⅠ 上部消化管 第2版 医学書院
内視鏡診断のプロセスと疾患別内視鏡像-上部消化管 改定第4版 日本メディカルセンター
日本消化器内視鏡学会 早期胃癌の内視鏡診断ガイドライン
日本消化器がん検診学会 血液による胃がんリスク評価(いわゆる「ABC分類」)を受けられた方へのご注意




















